Úvod
V souladu s celosvětovým vývojem je i v ČR posledních 20 let zvýšeně zdůrazňována nutnost správné diagnostiky a dostatečné farmakoterapie průduškového astmatu. Výsledek tohoto úsilí je z hlediska průběhu astmatu a jeho komplikací velmi příznivý. Mnoho pacientů bylo uchráněno před potížemi, hospitalizací nebo i přímým ohrožením touto nemocí. Jinou otázkou je přiměřenost léčby, tedy zda indikace a dávky antiastmatik odpovídají závažnosti onemocnění a neohrožují-li děti nežádoucími účinky.
Soubor a metody
Soubor: V období od 1. 1. 2008 do 31. 3. 2011 bylo primárně vyšetřeno 372 dětí ve věku 0 – 12 let léčených inhalačními kortikosteroidy (IKS) samotnými nebo ve fixní kombinaci s dlouhodobě působícími β2 agonisty (IKS + LABA). Z nich bylo podle zvolených kritérií zařazeno do souboru ke zhodnocení 221 pacientů. Zde převažovalo 128 dětí léčených kombinací IKS + LABA (58 %), samotnými IKS bylo léčeno 93 dětí (42 %), (obr. 1).
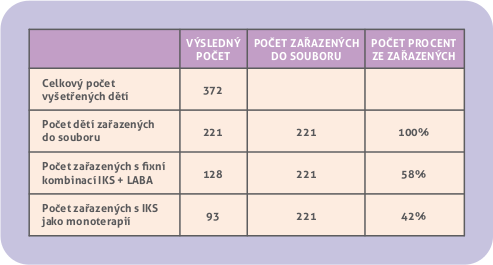
Obr. 1. Údaje o souboru.
Vstupní kritéria: Do analýzy byly zařazeny děti, které v daném období navštívily jedno z pěti vybraných alergologických pracovišť ČR a vyšetřující lékař se s nimi setkal poprvé. Předtím jim byla určená antiastmatika doporučena jiným alergologem, méně často pneumologem nebo pediatrem. Šlo o pravidelnou medikaci monoterapií IKS (beklometason, budesonid, flutikason) nebo fixní kombinací IKS + LABA (budesonid + formoterol či flutikason + salmeterol).
Vylučovací kritéria: Nebyly zařazeny děti s neúplnou anamnézou, výrazně nepravidelnou či technicky chybnou aplikací antiastmatik, nevhodným inhalačním systémem, jinou kontrolní léčbou než IKS či fixní kombinací IKS + LABA nebo děti s jiným závažným onemocněním.
Primárním cílem analýzy bylo zhodnocení velikosti dávek IKS a objemu jejich celkové preskripce. Tyto parametry byly u všech zařazených dětí srovnány s léčbou, která by podle kontroly onemocnění odpovídala doporučením Globální iniciativy pro astma (GINA) (2, 3).
Vedlejšími cíli analýzy bylo zhodnocení, zda je diagnóza a kontrolní léčba astmatu určována v souladu s doporučeními GINA. Dále byla anamnesticky sledována opatření k úpravě domácího prostředí – zejména vlhkosti vzduchu, eliminace plísní a u alergiků na roztoče opatření k redukci roztočových alergenů.
Zvláštním cílem bylo zhodnocení volby inhalačního systému, techniky inhalací a adherence k léčbě.
Indikace kontrolní antiastmatické léčby byly porovnány s indikacemi odpovídajícími doporučení GINA (2,3) zejména z hlediska kontroly astmatu, současně však byla zohledněna i individualita pacienta a podmínky běžné praxe. Tímto byla kritéria kontrolní léčby změkčena; za řádnou indikaci byl často uznáván i stav, který nekontrolovaným astmatem ještě nebyl, ale již způsoboval svému nositeli zřetelné obtíže.
Diagnostika astmatu byla posuzována podle dokumentů GINA (2,3). Za diagnózu astmatu nebo podezření byl u dětí do 3 let také považován pozitivní prediktivní index astmatu dle Guilbertové (4), negativní index diagnózu ani suspekci nevylučoval. Vzhledem ke známým problémům s diagnostikou dětského astmatu byly jako nesprávně pozitivní diagnózy hodnoceny pouze ty, které se s uvedenými dokumenty nacházely ve výraznějším rozporu (viz diskuze). Závěr „astma suspektní“ měly často i děti při nálezu značně netypickém. Přestože stupeň astmatu již novější verze GINA nerozlišují ani při vstupním vyšetření, pro dokreslení představy o souboru byl orientačně hodnocen. Jeho přesné určení však často nebylo možné pro nevyhovující provedení spirometrie.
Hodnocení dávkování IKS. Při hodnocení dávkování IKS byly akceptovány i některé zvyklosti v ČR, které vybočují z dokumentu GINA. Za nadměrné však byly považovány zejména střední a vysoké dávky IKS (2,3), kdy dítě bylo déle než doporučené 3 měsíce bez projevů astmatu, a ještě ani během dalších 3 měsíců bez potíží nebyl proveden pokus o jejich snížení. Snížení dávek IKS se nutně očekávalo až při téměř asymptomatickém stavu s přihlédnutím ke spirometrii; redukce tedy nebyla nezbytně očekávána hned po dosažení kontroly astmatu dle GINA. I zde bylo přihlédnuto k individuální potřebě dávkování s možnou razantnější léčbou ve zdůvodnitelných případech, které nemusely ani splňovat kritéria nekontrolovaného astmatu.
Statistické zpracování. Šlo o průřezovou případovou analýzu. Proto bylo ke zhodnocení výsledků použito aritmetiky poměrných hodnot jednotlivých výsledků analýzy.
VÝSLEDKY
Primární cíl analýzy – dávkování a celkový objem preskripce inhalačních kortikosteroidů. Lékařem naposledy ordinované dávky IKS se při srovnání s léčbou odpovídající kritériím GINA jevily jako nepřiměřeně vysoké u 81 dětí z 93 takto léčených (87 %). Ve shodě s doporučením GINA bylo dávkování u 11 dětí (11,8 %). 1 dítě (1,1 %) mělo léčbu poddávkovanou (obr. 2). Celkový objem preskripce samotných IKS vyjádřený v mikrogramech byl 9 x větší, než by odpovídal preskripci dle kritérií GINA (obr. 2, 3). Šlo o zhodnocení všech pacientů souboru s řádnou i nesprávnou indikací kontrolní léčby.
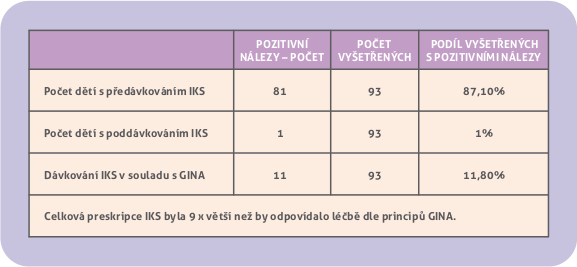
Obr. 2. Hlavní cíl analýzy – dávkování a preskripce inhalačních kortikosteroidů v souboru.
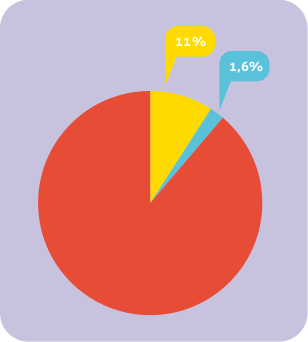
Indikace léčby IKS + LABA byla v rozporu s kritérii GINA u 126 ze 128 takto léčených (98,4 %), v souladu s GINA byla indikace pouze u 2 dětí ze 128 (1,6 %). Léčba pomocí IKS + LABA byla tedy v souboru 64 x častější než by vyplývalo z doporučení GINA (obr. 3).
Obr. 3. Kombinace IKS + LABA byla v souladu s konsenzem GINA doporučena
2 dětem (1,6 %, modře) ze 128 takto léčených (celý kruh). Zbylých 126 dětí mělo
tuto léčbu v rozporu s doporučením. Preskripce IKS odpovídající principům GINA (žlutě)
tvořila 11 % celé preskripce IKS, která je znázorněna celým kruhem).
Indikace monoterapie IKS neodpovídala indikacím dle GINA u 71 dětí z 93 (76 %), v souladu s konsenzem byla u 22 dětí (24 %). (Obr. 4).
Kontrolní léčba obecně (bez rozlišení realizace monoterapií IKS či kombinací farmak) byla v rozporu s indikacemi dle GINA ve 139 případech z 221, tedy v 62,9 %. Konkrétní volba kontrolní medikace, buď inhalačními kortikosteroidy nebo jejich kombinací s LABA, odporovala indikacím GINA celkem u 197 z 221 dětí (89,1 %). Volba způsobu provedení kontrolní léčby, buď IKS nebo IKS + LABA, byla lege artis u zbývajících 24 z 221 dětí (10,9 %). (Obr. 4).
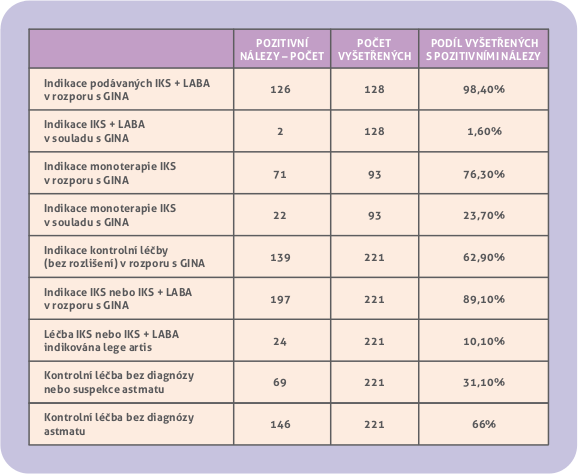
Obr. 4. Hodnocení indikací kontrolní léčby IKS nebo fixních kombinací IKS + LABA.
Diagnóza nebo podezření na astma byly v jednoznačném rozporu s nálezem u 69 z 221 dětí (31 %) s kontrolní léčbou, u těchto dětí bylo astma značně nepravděpodobné. Zbylých 152 dětí (69 %) mělo diagnózu nebo suspekci astmatu vyšetřením ověřenou. Přitom jednoznačný závěr „dg. astma bronchiale“ nebo jeho pozitivní predikce dle Guilbertové mělo jen 35 % dětí. Zbývajících 34 % dětí mělo dg. astma suspektní. (Obr. 4).
V sestavě pacientů nemělo žádné dítě výchozí diagnózu těžké perzistující astma. Převážná většina dětí měla astma intermitentní nebo asymptomatické s absencí projevů déle než 1 rok.
Dávkování IKS + LABA. 21 pacientů ze 128 (16,4 %) s IKS + LABA, které měly před zahájením léčby s vysokou převahou intermitentní astma, mělo ordinováno k pravidelné aplikaci této kombinace 2 x 2 nebo 2 x 3 dávky denně. Dalších 19 dětí (14,8 %) pravidelně a bezdůvodně užívalo fixní kombinaci dle doporučení lékaře 3 x denně (3 x 1 nebo dokonce 3 x 2 dávky za den). 56 dětí (43,8 %) inhalovalo IKS + LABA 1 x denně, ob den, nebo ještě méně často. Jiné dávkování než 2 x 1 dávku denně dostávalo celkem 96 ze 128 zhodnocených pacientů (75 %), (obr. 5). Ze 128 dětí s fixní kombinovanou léčbou jich 109 (85 %) mělo doporučeno vyšší dávkování, než bylo nejnižší možné, přestože u vysoce převažující většiny nebyla podle GINA kombinovaná léčba vůbec indikována.
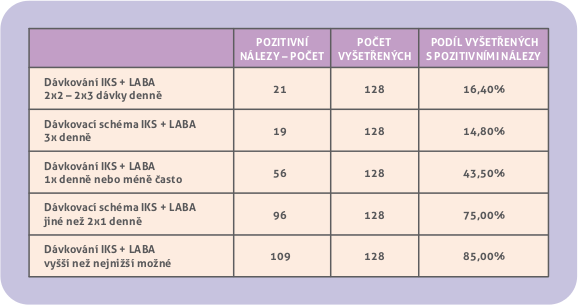
Obr. 5. Dávkovací schéma a dávkování kombinované léčby IKS + LABA.
Trojkombinace preventivních antiastmatik. Při primárním vyšetření byl identifikován větší počet dětí s trojkombinací IKS + LABA + montelucast, které na základě exklusivních kritérií nebyly do analyzovaného souboru zařazeny. U žádného z nich nebyl racionální důvod k takovéto medikaci patrný; vždy šlo o kontrolované astma, které navíc bylo na počátku léčby převážně intermitentní.
Nevhodný inhalátor, chybná technika inhalací, samovolné vysazování nebo velká nepravidelnost léčby byly zjištěny u 118 dětí ze všech 372 primárně vyšetřených (31,6%).
Kontrola vlhkosti vzduchu vlhkoměrem a podle výsledku jeho případná úprava jako součást léčby respiračního onemocnění byla zřejmě lékařem doporučena pouze u jednoho z 221 dětí (0,04 %). (Obr. 6).
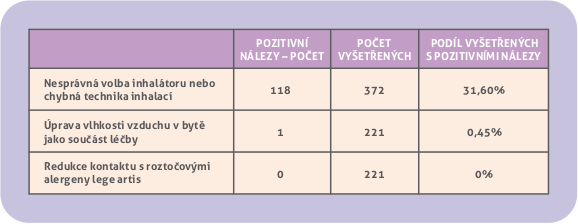
Obr.6. Volba inhalátoru a technika inhalací. Úprava domácího prostředí.
Opatření proti plísním. Při častém výskytu bytových plísní nebyla obvykle zohledněna plesnivějící bytová jádra panelových domů či plísně vznikající v důsledku utěsnění bytů plastovými okny a tepelnými polystyrenovými izolacemi. U přízemních a suterénních vlhkých bytů nebylo doporučováno použití účinných odvlhčovačů. Jak často byla protiplísňová opatření řádně ordinována, nebylo možné přesněji stanovit.
Eliminace roztočů. U často zjišťované roztočové alergie nebyla řádně provedena redukce alergenů u žádného pacienta. Rodiče obvykle snahu problém řešit jevili, nebyli však o tomto vůbec lékařem informováni anebo informace byly vzdáleny platným doporučením. (Obr. 6).
DISKUZE
Nálezy, hodnocení a GINA
Co bylo vlastně zjištěno. Z 221 dětí s kontrolní antiastmatickou léčbou u jedné třetiny o astma vůbec nešlo. Minimálně polovina dětí ze skupiny „astma suspektní“, která utvářela druhou třetinu souboru, astma také neměla. Poslední třetina souboru měla diagnózu ashtma bronchiale potvrzenu. Pokud by se i skupina „astma suspektní“ považovala za astma prokázané a přičetla k astmatikům, byla by kontrolní léčba vhodná celkem u 1/3 dětí z celého souboru. U zbylých dvou třetin nebyla indikace jednoznačně správná.
Kombinovaná léčba dosti převažovala nad monoterapií, přestože většina dětí měla astma intermitentní nebo asymptomatické déle než 1 rok. Stejné rozložení tíže astmatu platilo i pro děti s trojkombinací kontrolních léků, těžké astma neměl nikdo. Volba mezi monoterapií IKS a kombinací s LABA odpovídala kritériím GINA u 1/10 dětí, kombinace IKS + LABA byla indikovaná u 2 dětí ze 128. 9/10 dětí mělo monoterapii IKS předávkovanou, zatímco 1/ 100 měla kortikosteroid poddávkovaný. (Obr. 2 – 4). Nezávisle na skutečné diagnóze – 1/3 dětí s předepisovanou léčbou léčena de facto nebyla pro nevhodný inhalátor, techniku inhalací či compliance. Děti z této podskupiny však splňovaly indikační kritéria kontrolní léčby jen zcela výjimečně.
Způsob hodnocení průzkumu. Výsledky analýzy naznačují, že se převažující část lékařů při indikacích a dávkování kontrolní léčby neřídí žádnými doporučenými postupy. Pro individuální přístup k pacientovi a pestrobarevnost obrazu astmatu však samozřejmě vždy nelze v běžné ambulanci očekávat rigidní dodržování konsenzů. Z tohoto důvodu byly za nesprávné považovány jen takové stavy, které byly s „akademickým“ konsenzem GINA v zásadním rozporu – s přihlédnutím k podmínkám praxe. Kritéria hodnocení diagnostiky, indikací a dávkování IKS byla proto méně striktní, než by odpovídalo GINA, a to v tom smyslu, že určité nadléčování bylo ještě akceptováno jako přijatelné (viz soubor a metoda).
Přemrštěná farmakoterapie dětského astmatu. Všeobecná tendence k přeléčování astmatu a k jeho falešně pozitivní diagnostice je u nás natolik výrazná, že ji pouze liberálním výkladem konsenzů zdůvodnit nelze. Vývoj léčby dětského astmatu v ČR nevedl jen k vysokému předávkovávání IKS. V rozporu se všemi významnými konsenzy se stále častěji doporučuje neindikovaná kombinovaná léčba IKS + LABA. Stejná situace je u nás dokonce i u dětí ve věku do 5 let. Přitom bylo vždy v konsenzu GINA i dalších dokumentech uvedeno doporučení jako v posledním konsenzu GINA pro děti: „…u dětí ve věku 5 let a méně nebyl účinek léčby LABA nebo LABA + IKS dostatečně prostudován. Formoterol se salmeterolem sice jevily dlouhotrvající bronchodilatační a bronchoprotektivní účinek, ale nejsou publikovány randomizované, placebem kontrolované studie. Proto v této věkové skupině nemohou být LABA doporučovány“ (2). Na přemrštěnou farmakoterapii astmatu však zřejmě nemají všeobecně uznávané doporučené postupy v ČR žádný vliv. Proto vzniká dojem, že naši lékaři nejsou o správnosti vývoje světové dětské astmatologie přesvědčeni a s doporučeními GINA nesouhlasí ani v základních principech.
Myslí to GINA vážně? Dokument GINA je, přes určitá slabší a diskutabilní místa, alergologickou i pneumologickou společností ČLS JEP jednoznačně uznáván. Ostatní klíčová, mezinárodní i národní doporučení k léčbě astmatu (britský, americký, australský či japonský, ICON, Practall) jsou s GINA ve svých principech a většinou i podrobnostech ve shodě. Jsou stvrzena mnoha diskuzemi výzkumníků i praktiků na nesčetných konferencích v mnoha zemích světa. Přes četné aktualizace se tato doporučení za 20 let ve svých principech nezměnila. Můžeme je tedy považovat za ustálená, ověřená časem i praxí a při schválení našimi i cizími odbornými společnostmi za rámcově závazná. Bylo by sotva správné se domnívat, že existuje lepší racionální postup, anebo že to autoři uvedených konsenzů, často nejvýznamnější zástupci svých oborů ve světě, nemyslí se svými doporučeními vážně.
Diagnostika a léčba astmatu inhalačními kortikosteroidy
Diagnostika astmatu. 31 % dětí s kontrolní léčbou astmatu jednoznačně nemělo známky průduškového astmatu ani suspekce na toto onemocnění. Lze odhadovat, že počet mylných diagnóz astmatu byl ve skutečnosti asi 2 x vyšší. Potíže a nejistota při jeho vylučování jsou však u dětí takového rázu, že vedly spíše k závěru astma suspektní a výsledné číslo mylných diagnóz tak v analýze klamně a podstatně snížily. V případech nejasných respiračních symptomů je terapeutický test IKS v rámci diferenciální diagnostiky často vhodný. Měl by však být hodnocen kriticky a mít limitovanou dobu trvání. K nesprávným diagnózám astmatu docházelo nejčastěji v případech, kdy šlo o jiné příčiny opakovaného kašle. Jeho nejčastějším důvodem byly virové infekce při pobytu v dětském kolektivu, které jsou zde zcela běžné i u jinak zdravých dětí. Jindy byl kašel způsobený chronickou či recidivující rýmou, rhinosinusitis nebo zřejmě i přesušeným vzduchem. Častějším diagnostickým problémem u předškolních dětí může být nověji poznané onemocnění – protrahovaná bakteriální bronchitis (14). Nízká fyzická zdatnost dítěte nebo přehnané nároky na jeho sportovní výkonnost někdy mylně imponovaly jako námahou indukované astma. Tyto dvě diagnózy je často vhodné verifikovat bronchokonstrikčním testem volným během. 2 x šlo o nepoznané srdeční onemocnění, kdy sonografické vyšetření zvrátilo diagnózu. Zcela běžnou příčinou chybné diagnózy astmatu byla i další vyšetření. Jde zejména o nesprávně provedenou spirometrii. Častá byla falešně pozitivní hodnota pozdě zpracovaného sérového ECP stejně jako zohlednění výsledků málo specifického FENO.
Preskripce a indikace IKS v souboru. Výsledná devítinásobná preskripce IKS oproti preskripci, která by odpovídala doporučeným pravidlům a v kontrastu s opomíjením nelékových opatření zásadního významu svědčí o převažující orientaci našich lékařů na přemrštěnou farmakoterapii. K nežádoucímu poddávkování nebo neindikování vhodných léků prakticky nedocházelo. Výjimkou bylo zátěží indukované astma (EIA), kde kontrolní léčba nebyla vícekráte ani pokusně ordinována, i když mohla zlepšit kontrolu onemocnění i kvalitu života. Samotná bronchodilatancia mají u EIA menších dětí malý význam. Zátěž zde nelze plánovat a kontinuální bronchodilatační léčba bývá tím nejhorším řešením. U vyšetřených dětí bylo však pravidelné podávání ß2 agonistů opakovaně ordinováno, zejména pediatry. Léčba IKS mohla být u dětí častěji zavedena i po těžších, byť izolovaných exacerbacích.
Dávkování IKS podle konsenzů. Všechny významné konsenzy o astmatu včetně GINA vždy doporučovaly vést kontrolní léčbu inhalačními kortikosteroidy v nejnižším účinném dávkování, které u převážné většiny dětí odpovídá nízkým dávkám. Nízkými dávkami je jednoznačně doporučeno léčbu u většiny dětí také zahajovat.
Dlouhodobý trend vývoje doporučované léčby IKS vede k postupnému snižování hodnot vymezujících nízké dávkování. U beklometasonu (BDP) byly dříve za nízké považovány dávky do 400 (- 500) µg/den; v minulém desetiletí byly sníženy na 100 – 200 µg denně. Stejná dávka byla stanovena i pro budesonid (BUD) a propionát flutikasonu (FP). Dětem do 5 let života doporučuje GINA od roku 2009 jako nízké denní dávky BDP či FP již jen 100 µg/24 hodin. (3). Dnes jsou však celosvětovým konsenzem ICON za nízké považovány dávky BDP, BUD či FP již jen ve výši 100 µg denně pro všechny děti do 12 let života (obr. 7). V současnosti by tedy bylo aktuálnější srovnání léčby s recentním dokumentem ICON (10), které by muselo zákonitě skončit ještě hůře než srovnání s GINA.

Obr. 7: Dávkování IKS u dětí do 12 let podle ICON 2012 (10).
Účinky vysokých dávek IKS se vyvozují z křivek závislosti dávka – účinek. Od nízkého dávkování léčebné účinky stoupají s rostoucí dávkou již jen minimálně, zatímco právě zde přibývají systémové nežádoucí strmě. Takovéto rozhraní bylo např. pro FP-MDI stanoveno u dávek 88 – 176 µg/24 hod. (12). Podle ICON jsou v případě BDP, BUD a FP vysoké dávky dány již hodnotou 400 µg denně a střední 200 ug/den. V dětství se problém dávek IKS vyhraňuje a vedlejší účinky mohou nastat dříve a být větší než u dospělých (7). Tento jev graduje u lehkých forem astmatu a sprejové formy IKS.
Přeléčování IKS často vychází z mylné představy, „že jejich nežádoucí účinky jsou v praxi zcela zanedbatelné, a proto je zbytečné titrovat nejnižší účinné dávky“. Systémové účinky IKS však často nebývají zpočátku léčby na první pohled patrné, jejich klinické projevy mohou nastat až po letech či desetiletích léčby. Navíc, spokojenost astmatiků s léčbou a tím i úspěch lékaře u pacienta bývají často tak výrazné, že nikdo nemá zájem dávky snižovat, posílen „argumenty“ typu „větší dávka, lepší účinek“.
Systémové účinky IKS. Trvalá porucha růstu byla studií CAMPCS2 prokázána u dětí léčených Pulmicortem 2 x 200 µg. Při individuální variabilitě v průměru malé, ale trvalé poruchy růstu je nutné vedle dětí bez růstového zpomalení současně předpokládat také jedince s poruchami růstu většího stupně. Vysoce signifikantní zpomalení růstu, přetrvávající ještě 3 roky po začátku léčby Pulmicortem 1x 200 µg denně ve firemní studii START, nebylo při dalším hodnocení souboru hodnoceno! Exaktní studie PEAK svědčí pro poruchy růstu u šestiletých dětí, které užívaly 2 x 88 µg flutikasonu denně od 2 do 4 let života (5).
Nadledvinky, osteoporóza. Po četných zprávách o riziku těžké adrenální insuficience, nevratné osteoporózy a dalších nežádoucích účincích IKS se bezdůvodné předávkovávání IKS nemůže jevit jinak než jako riskantní (7). V rámci analýzy nebylo zjišťováno, u kolika dětí s předávkovanými IKS nebyla hodnocena růstová rychlost, kostní densita, funkce nadledvinek či psychika. Z retrospekce je však zřejmé, že tato vyšetření prováděna nebyla. Je známo, že po dlouhodobé bagatelizaci systémových účinků IKS se tato vyšetření u nás velmi podceňují.
Přirozený průběh astmatu a IKS. Zatímco tělesný růst byl např. ve studii PEAK u dětí s flutikasonem dlouhodobě zpomalen, k positivnímu ovlivnění přirozeného vývoje astmatu nedošlo (5). Také studie CAMP neprokázala ovlivnitelnost přirozeného vývoje astmatu (tedy progrese nemoci a vývoje funkce plic) ani vysokým dávkováním budesonidu Turbhaller 2 x 200 µg denně (13). Tyto údaje pochází z komerčně nezávislých a precizně provedených studií Asthma Research Group pod kontrolou amerického státního institutu NHLBI.
Kombinovaná léčba v ČR
Kombinovaná léčba IKS + LABA náleží dětem ve věku 5-12 let pouze v nečetných případech definovaných dokumenty GINA (důkaz A), zatímco do 5 let života není a nikdy nebyla žádným významným dokumentem doporučena. Užívání kombinace IKS + LABA do 5 let života, přestože je v ČR běžné, je v tomto věku v rozporu s doporučenými postupy. Převážná většina správně diagnostikovaných a léčených dětských astmatiků výborně reaguje na nízké, případně střední dávky samotných IKS. Svědčí o tom studie i každodenní praxe. Skutečnost, že v analyzovaném souboru bylo více dětí léčeno kombinovanou léčbou než monoterapií je také v zásadním rozporu s frekvencí indikovaných stavů u dětí starších 5 let. Navíc, další sledování preskripce po ukončení analýzy vede k důvodnému názoru, že podíl dětských astmatiků léčených kombinovanou léčbou od doby studie stále strměji narůstá, některá pracoviště v současnosti monoterapii již téměř nedoporučují. Ani ústup ze zavedené kombinované léčby se po dosažení kontroly nemoci u nás obvykle nerealizuje. O extrémním nadužívání kombinací IKS s LABA svědčí také skutečnost, že jejich indikace byla lege artis pouze u dvou ze 128 takto léčených pacientů (obr. 2,3).
Doporučení FDA. Na riziko léčby IKS + LABA pro celou, ale obzvláště dětskou populaci bylo opakovaně upozorňováno FDA, americkou státní institucí pro kontrolu léčiv celosvětového významu. Její meta-analýzou studií, zahrnujících přibližně 10 000 dětí, bylo vypočteno navýšení rizika těžkých komplikací astmatu u dětských astmatiků s LABA. Riziko bylo 5,5 x větší pro věk 12 – 17 let (OR = 5,57 CI 0,21 – 10,92) oproti dětem bez LABA, pro děti od 4 do 11 let bylo riziko dokonce 15 x větší (OR = 14,83 CI 3,24 – 26,43) (6). Zpráva FDA dále uvádí, že není známo, zda současná aplikace IKS s LABA riziko těžkých komplikací snižuje nebo nikoli. Z uvedených důvodů FDA doporučuje co nejrychlejší ústup z nezbytně indikované kombinované léčby IKS + LABA po dosažení kontroly astmatu.
Časté porušování doporučeného dávkování i dávkovacího schématu u IKS + LABA, a to běžně i tam, kde kombinovaná léčba indikována není, komentář nevyžaduje.
Dávkovací schéma kombinované léčby. Aplikace IKS + LABA odpovídala základnímu vzorci podávání 2 x denně u čtvrtiny dětí. Často zjišťovaná pravidelná preventivní aplikace 3 x denně je v rozporu s SPC i s vlastnostmi salmeterolu a formoterolu, neexistují ani takové studie. Může zvyšovat obavu z desensitisace β2 receptorů. Dětem nedoporučená kombinace flutikason – salmeterol ve schématu 1x denně může také vést pro kratší rezidenční čas flutikasonu v plicích k úvahám o nevyváženosti protizánětlivého a bronchodilatačního účinku s maskováním zánětu. Ocitáme se tak na půli cesty k zavržené léčbě samotnými LABA a u neopodstatněného experimentu s neprověřeným způsobem terapie. Aplikaci kombinace budesonid – formoterol 1 x denně SPC u dětí zvlášť nevylučuje, je možné se zde spíše spoléhat na prodlouženou dobu působení budesonidu v plicích. Ale ani tento způsob léčby není u dětí podložen studiemi. Současnou udržovací a úlevovou léčbu fixní kombinací IKS + LABA dětem a adolescentům do 18 let SPC výslovně nedoporučuje. IKS + LABA jako výlučně úlevová, jednorázová medikace (namísto SABA) byla vyšetřovaným dětem opakovaně doporučována, přestože se nalézá zcela mimo dohodnuté, navržené nebo zvažované způsoby léčby a není o ní nic známo.
Tzv. totální kontrola astmatu. Přeléčování astmatu může být podporováno dřívějšími požadavky na tzv. totální kontrolu astmatu. Toto bezstarostné navyšování léčby s vidinou úplného vymizení jakýchkoli symptomů nebylo nikdy oficiálně schváleno, ale u nás po epizodě razantní firemní propagace ani dementováno. Uvedený lákavý cíl, ale současně farmakoterapeutický maximalismus, byl vždy v rozporu s principy GINA i racionální léčbou. Nezohledňuje limitované i nežádoucí účinky farmak. Sám název až příliš připomíná jazyk marketingu. Není však třeba upozorňovat, že se přesto totální kontrola u nás ujala a zřejmě také souvisí i se současnou extrémní spotřebou kontrolních antiastmatik. I zde přenašení postupů vypracovaných pro dospělé na děti je v rozporu s doporučeným pojetím léčby dětského astmatu.
Další problémy v léčbě
Technika aplikací, adherence k léčbě. Nevhodný inhalační systém byl nejčastěji zjištěn u dětí, které nebyly pohybovou koordinací zralé pro jeho užívání nebo nejevily dostatečnou psychickou koncentraci. Šlo zejména o preskripci sprejových forem pMDI bez inhalačního nástavce. U systémů Turbuhaller a Discus nebyl navíc splňován požadavek dostatečné nádechové rychlosti. Nápadně časté bylo podávání Budiairu bez ohledu na bezprostřední navození kašle při inhalaci, který brání plicní depozici léku. Stejný dopad má i pláč při aplikaci, který plicní depozici většinou natolik znemožňuje, že je až do zlepšení reakce dítěte vhodnější hledat ještě jiný způsob léčby. Nesprávné bylo také inhalování vleže, které znemožňuje vertikální polohu nádobky s lékem při aplikaci. Běžnou chybou bylo i inhalování léků dětmi bez přítomnosti rodičů.
Také výrazně nepravidelná aplikace léků nebo jejich neužívání byly častým zjištěním. To však paradoxně a ve většině případů nebylo pacientům na závadu, ale spíše ku prospěchu. Vysvětlením je skutečnost, že právě tyto děti obvykle nesplňovaly indikační kritéria a ani bez předepisované léčby neměly žádné projevy astmatu.
Úprava domácího prostředí. Dávky léků často narůstají v případech, kdy se neodstraní příčiny či spouštěče astmatu. Některé z nich, například roztočové alergeny, mají důležitý význam i ve vývoji ireverzibilních plicních změn, které nejsou farmaky léčitelné. Je proto téměř šokujícím zjištěním, že ve sledovaném souboru nebyl racionální postup k odstranění roztočových alergenů doporučen žádným lékařem ani u jediného alergika. Snad by tomu v kategorii dětí, kde účinnost prokázána byla, neměly bránit ani některé záporné, byť nedostatečně doložené postoje z pneumologie dospělých.
Vlhkosti vzduchu v obývaných místnostech také nebyla věnována pozornost. Nosní obstrukce z přesušeného vzduchu byla vícekrát a s malými úspěchy „léčena“ farmaky, přestože mohla stačit úprava vlhkosti. Vysoká vlhkost domácího prostředí zase často zbytečně podporuje růst plísní a roztočů. Přestože je dobře známo, že astma při alergii na roztoče a plísně je spojeno s větším rizikem jeho těžké formy, lékaři často upřednostňují plísňové a roztočové vakcíny k SIT s nedostatečně prokázanou účinností před odstraněním alergenů z bytu, které by měly specifickou alergenovou imunoterapii v každém případě předcházet. Edukace se mohla týkat i vlhkost zvyšujících plastových oken, zateplování a dnešních technických možností odvlhčování.
Před navýšením stupně kontrolní terapie je naprosto nezbytné prověřit sedm otázek: vhodnost inhalačního systému pro daného pacienta, techniku vlastního provádění inhalací, adherenci pacienta k léčbě, úpravu životního prostředí, eliminaci spouštěčů, přítomnost komorbidit a možnost jiné diagnózy než astma (obr. 8).
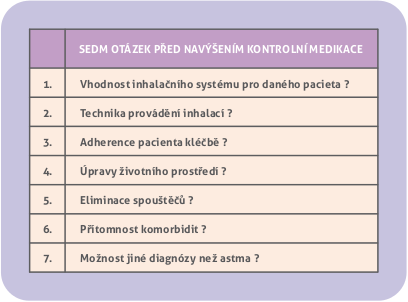
Obr. 8. Sedm otázek před navýšením dávek nebo preparátů kontrolní medikace.
Pokud se výše uvedená revize léčby provádí odpovědně, a to i u dětí s kontrolovaným astmatem, nelze nedospět k závěru, že převážná většina případů dětského astmatu výborně odpovídá na dávku 100 µg IKS denně. Výsledky analýzy však upozorňují, že se odstraňování příčin rozvoje onemocnění obvykle „nahrazuje“ zvýšenými dávkami léků, které bývají běžně navyšovány i „preventivně“. U nás běžný farmakoterapeutický extremismus může souviset s narušenými postoji ke způsobům péče o zdraví, které podněcujeme již u nejmladší generace.
Srovnání s informacemi z jiných zdrojů
Astmatici v dětské léčebně Cvikov. Zjištěné výsledky o nadužívání LABA jsou v souladu s rozborem medikace astmatiků, přijatých do dětské léčebny ve Cvikově. V období 2008–2009 tam mělo zavedenu kombinaci IKS + LABA 22 % astmatiků ve věku 1 – 5 let (11). Sotva lze předpokládat, že by takový počet dětí mohl mít astma nezvladatelné doporučenými způsoby léčby, které by si snad mohlo vynutit i uvedenou terapii, vybočující z dohodnutých postupů.
Děti na Mořském koníku. Neindikovaná a často současně vysoce dávkovaná kontrolní léčba u poloviny dětí s dlouhodobě asymptomatickým nebo intermitentním astmatem vyplynuly také z dřívějších rozborů preskripce na přímořském léčebném pobytu dětských astmatiků (8).
Prodeje IKS v ČR podle statistiky. Přehled prodejů IKS za rok 2010 poskytuje při jiném úhlu pohledu stejné informace jako předložená analýza. Celorepubliková spotřeba flutikasonu a beklometasonu s 50 µg léku v 1 dávce a budesonidu po 100 µg byla extrémně nízká, přestože takto dávkovanými baleními má začínat i pokračovat léčba převážné většiny dětí do 5 let a při léčbě nejnižšími účinnými dávkami i podstatná část starších dětí. Na obr. 9. je podle dat IMS podíl prodaných IKS s nízkým dávkováním vyjádřen v kusech a procentech z celkového počtu 1,738 408 milionů prodaných balení IKS za rok. V případě beklometasonu 50 µg je to 0,45 %, u flutikasonu 50 µg je to jen 1,13 % a budesonidu 100 µg 0,38 % (obr. 9). Preparáty, které mohou zajistit nízké dávkování IKS do 100 µg denně, tedy v souhrnu obnášely pouhé 1,96 % z celkového počtu prodaných balení IKS.
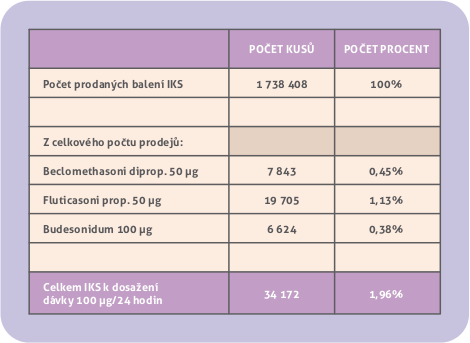
Obr. 9: Prodeje některých inhalačních kortikosteroidů za rok 2010 v ČR.
Prodeje nízkodávkovaných IKS v lékárnách. Návštěvy lékáren v různých místech ČR vedly k závěru shodnému se statistikou prodejů. Balení s nejnižší dávkou IKS nebývají obvykle vůbec na skladě při pochopitelném zdůvodnění skutečností, že nejsou předepisovány.
V současnosti nejsou v Čechách patrny žádné náznaky změny preskripce ani přes další snížení doporučeného dávkování IKS pro děti, zdůrazněné v zásadním dokumentu ICON. O této změně se však, například a bohužel, nezmiňují ani autoři souhrnných informací v článku „Nejnovější pohled na léčbu dětského astmatu – od Practall k ICON“ (1). Stejně tak neměla patřičnou publicitu zlomová předchozí informace GINA o nízkém dávkování FP a BDP u dětí do 5 let ve výši 100 ug denně (3). Jsou vůbec naši lékaři o vývoji doporučené léčby astmatu dostatečně informováni? (9).
Závěr
- Přemrštěná preskripce antiastmatik v ČR kontrastuje s opomíjením úprav domácího prostředí.
- Dosažené úspěchy v léčbě dětského astmatu by nastaly i používáním nižšího dávkování IKS.
- Navýšení nízkých dávek IKS jejich léčebnou účinnost většinou nezvyšuje, nežádoucí však ano.
- Ve strategii léčby astmatu zvítězilo zahájení nízkou dávkou IKS, v české praxi je tomu naopak.
- Po zahájení terapie zvýšenou dávkou IKS často nebývá její redukce uskutečněna.
- Prevence nebo léčba trvalé plicní poruchy pomocí IKS nebyla nikdy prokázána.
- Bylo opakovaně zjištěno, že aplikace IKS neovlivňuje u dětí přirozený vývoj astmatu. Tato léčba již není pojmenována jako preventivní ale kontrolní. Jejím cílem je kontrola potíží.
- Devítinásobná preskripce IKS a šedesátičtyřnásobné indikace IKS + LABA ve srovnání s postupy lege artis by se měly stát předmětem hlubokých analýz v odborných společnostech.
- Dlouhodobé deformování dětské astmatologie bylo a je pro vysokou úroveň pediatrie v ČR zbytečné a nemělo by být napravováno jenom prázdnými proklamacemi.
- Edukace lékařů by měla být oddělena od farmaceutického marketingu.
Doslov
Výsledky předloženého rozboru léčby dětského astmatu jsou alarmující. Co je jejich příčinou? Svévolné postupy lékařů v terénu? Výuka a doškolování alergologů? Chybné konsenzy světových autorů? Zcestné příklady našich některých autorit? Výsledek tlaků trhu s léky? Sprostá poplatnost firmám? Nesprávné přenášení informací ze světa do našeho prostředí? Přemrštěná kritičnost autora analýzy? Neslučivost „specifických“ českých podmínek a tím i našich postupů s GINA? Všeobecné nedorozumnění? Nebo platí více možností současně?
Literatura:
- Beránková K., Hoňková L., Pohunek P. Nejnovější pohled na diagnostiku a léčbu průduškového astmatu v dětském věku – od Practall k ICON (Alergie Supplementum 2012; 10 (1): 26-31.
- Global Strategy for Asthma Management and Prevention. Global Initiative for Asthma (GINA), 2011. http://www.ginasthma.org/uploads/users/files/GINA_Report2011_May4.pdf
- Global Strategy for the diagnosis and Management of Asthma in Children 5 Years and Younger. Global Initiative for Asthma (GINA), 2011. http://www.ginasthma.org/uploads/users/files/GINA_Under5_2009CorxAug11.pdf
- Guilbert TW, Morgan JW, Zeiger RS et al. Atopic characteristics of children with reccurent wheezing at high risk for the development of childhood astma. J Allergy Clin Immunol 2004; 114, 1282 – 1287.
- Guilbert TW., Mauger DT., Allen DB et al. Growth of preschool children at high risk for asthma 2 years after discontinuation of fluticason. J Allergy Clin Immunol 2011; 128: 956-63.
- http://www.fda.gov/Drugs/DrugSafety/PostmarketDrugSafetyInformationforPatientsandProviders/ucm200776.htm
- Novák J. Bezpečnost inhalačních kortikosteroidů: Část I. Inhalační kortikosteroidy a kůra nadledvin. Alergie 2006; 4: 299 – 310.
- Novák J. Astma, inhalační kortikosteroidy a jejich některé nežádoucí účinky. Respirace 2001; 7, 14 – 17.
- Novák J. Dopis redakci. Alergie 2012; 10 (4) 300.
- Papadopoulos NG, Arakawa H, Carlsen KH et al. International consensus on (ICON) pediatric asthma. Position paper. Allergy 2012; DOI:10.1111/j.1398-9995.2012.02865.x. (Allergy 2012; 67 (8):976 – 97).
- Schneeberger D, Jirkovský T, Ryšavá I. Změny v medikaci dětských astmatiků přijíždějících do respirační léčebny v letech 1993–1994 a 2008–2009. Alergie 2011; 9 (1), 19 – 22.
- Szefler SJ, Martin RJ et al. For Asthma Clinical Research Network of the NHLBI. Significant variability in response to inhaled corticosteroids for persistent asthma. J Allergy Clin Immunol, 2002; 109, 410 – 418.
- The Childhood Asthma Management Program Research group. Long-term effects of budesonide or nedocromil in children with asthma. New Engl J Med. 2000; 343: 1054-1061.
- Craven Vanessa, Everard M.L. Protracted bacterial bronchitis: reinventing an old disease. Arch Dis Child 2013, 98: 72 – 76.